介入性疼痛管理
介入性疼痛管理(英語:Interventional pain management,或稱介入性疼痛醫學(英語:interventional pain medicine))是由美國國家統一報銷表格委員會(NUCC) 所定義的醫學亞專科 -“採用侵入性干預措施,以診斷和治療與疼痛相關疾病的醫學學科,主要在治療亞急性、[1]慢性、持續性、和頑固性疼痛。無論是單獨實施,或是結合其他治療方式實施”。[2]Medicare付款諮詢委員會(MedPAC)把侵入性治療技術定義為“微創手術,包括經皮精確針頭放置,以在目標區域施用藥物、或燒灼目標神經,以及實施某些外科技術,如雷射,或內視鏡椎間盤切除術、鞘內輸液泵、和脊髓刺激器,用於診斷和管理慢性、持續性、或頑固性疼痛”。[3]微創干預,如脊椎面關節注射、神經阻滯(阻斷疼痛信號沿特定神經系統通路流動)、神經增強(包括脊髓刺激療法和周圍神經刺激療法(請參考電療鎮痛))、脊椎增強術、椎間盤脫出症治療、內視鏡椎間盤切除術、和植入式藥物輸送系統,用於管理亞急性或慢性疼痛。[4][5]
歷史
[编辑]介入性疼痛管理的早期做法可追溯到最初的區域鎮痛和神經阻滯做法,並逐漸演變成一個獨特的專科。法國醫生Tuffer T.於1899年發表第一篇使用治療性神經阻滯方式作疼痛管理[6]。Von Gaza醫生使用普魯卡因來確定疼痛途徑,而開發出針對疼痛管理的診斷性阻滯。現代對介入性疼痛管理有貢獻者有約翰·波尼卡、亞隆·聞倪、Madan K. Raj, MD、Tibor Racz, MD、Nikolai Bogduk等。[7]這個領域的專家史提芬·瓦德門在1996年最先使用“介入性疼痛管理”來稱呼這門新興專科。[4][8]這個亞專業獲得美國國家統一報銷表格委員會的認定,醫療衛生提供者在提供相關服務之後,得向聯邦醫療衛生計劃(包括聯邦醫療保險(Medicare),聯邦醫療補助(Medicaid))申請報銷。從事這類疼痛管理的醫生加入不同的疼痛管理組織,包括由醫學博士及教授Laxmaiah Manchikanti於1998年創立的美國介入性疼痛管理醫師協會(ASIPP),這個協會僅接受介入性疼痛管理專業人員加入為會員。[5]
放射治療
[编辑]當使用藥物無法控制生長中腫瘤,例如在癌症骨轉移(最常見)、軟組織穿透、或是感覺神經受到壓迫所產生疼痛的時候,會改而採用放射治療的方式。通常使用低劑量後,可能是因為壓力降低或是干擾腫瘤產生促進疼痛的化學物質,就足以產生鎮痛作用。[9]現在已有針對特定腫瘤的放射性藥物用於治療轉移性疼痛。治療一週內會出現緩解,效果可持續兩到四個月。[10]
神經破壞性阻滯術
[编辑]
神經破壞性阻滯術是運用化學物質(這種過程稱為“神經破壞術”)或物理因素(例如冷凍或加熱(“神經阻斷術”))來刻意損傷神經。 [11]這樣做會導致神經纖維退化,達到暫時干擾疼痛信號傳輸的目的。做這些程序時,神經纖維周圍的薄保護層,即基底層會被保留,當後來受損的神經纖維再生時,它會在基底層管道發展並連接到正確位置,而恢復功能。利用手術切斷神經,會把基底層管道切斷,神經纖維再生時無法被引導到原來的連接處,可能會出現神經瘤疼痛或去傳入神經痛(deafferentation pain)。這是神經破壞性阻滯術被認為優於利用手術切斷神經的原因。[12]
切割或破壞神經組織
[编辑]
為治療疼痛而對周圍神經系統或中樞神經系統施以手術切割或是破壞的方式現在很少見。[10]這類做法有神經切斷術、脊索切斷術、脊神經背根進入區燒灼術、和扣帶迴燒灼術。[13]
預期所餘壽命不長的患者因藥物治療無效或身體無法耐受,有甚少的機會會用到神經切斷術。脊神經背根或背根神經節(為主要傳輸感覺信號之用)會是施行手術的目標(稱為神經切斷術);其中背根神經節會是較有效的目標,因為一些感覺纖維通過脊神經腹根(運動神經)從背根神經節進入脊髓,這些運動神經不會因為背根神經節受到切斷術而被干擾。由於神經通常同時攜帶感覺纖維和運動纖維,因此神經切斷術會產生運動障礙的副作用。這類手術的常見結果是“去傳入神經痛”,即手術經過6-9個月之後,疼痛會恢復,而且強度大幅增加。[14]
脊索切斷術包括切入脊髓丘腦束,這些束沿著脊髓的前/側(前外側)象限向上延伸,把感覺熱以及疼痛的信號傳遞到大腦。[14]
潘科斯特腫瘤疼痛可透過“脊神經背根進入區(DREZ)燒灼術”做有效治療 - 把周圍神經疼痛信號傳到到脊髓纖維的脊髓區域予以破壞。但這是一項重大手術,會有產生顯著神經系統副作用的風險。[14]
“扣帶迴燒灼術”是把信號直接從扣帶皮層傳送到大腦內嗅皮層的纖維切斷。這種做法可減少疼痛產生不愉快的感覺(不影響到疼痛的強度),但可能會有認知副作用的問題。[14]
鞘內輸液
[编辑]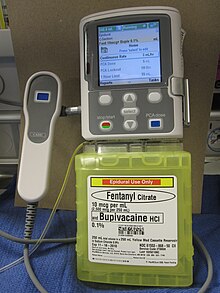
把鴉片類藥物(例如嗎啡、二氫嗎啡酮、芬太尼、舒芬太尼、或哌替啶)直接輸送到蛛網膜下腔(脊髓內軟腦膜與其外部保護鞘之間的空間)可增強鎮痛效果,同時降低全身副作用,並減少在其他情況下難以處置的疼痛程度。抗焦慮藥可樂定或非鴉片類鎮痛藥齊考諾肽,以及如布比卡因、羅哌卡因或四卡因等局部麻醉劑也可與鴉片類藥物一起輸注。[10][14]
硬膜外輸液
[编辑]圍繞脊髓的最外層保護鞘被稱為硬腦膜。介於硬腦膜和周圍的椎骨之間是硬膜外腔,其間全是結締組織、脂肪、和血管,脊神經根也在此穿過。可將醫用導管插入其間,用以輸送麻醉劑或鎮痛劑,為時三到六個月。輸送藥物的管道可穿過患者皮膚到達體外,稱為瘻管。這樣在長期使用時,可把從出口部位到硬膜外腔之間受到感染的機會降低。[10]
脊髓刺激
[编辑]對於脊髓背柱施以電流刺激,可產生鎮痛作用。首先,在透過患者報告和螢光檢查的方式把導線植入,並將電源佩戴隨身數天以評估療效。如果疼痛可減輕一半以上,則可認定療法合適。然後在臀部、胸壁、或腹部上方的皮下組織造一切口,並把導線從刺激部位穿過皮膚,而從切口引出,再連接到一部緊貼身體的電源發生器。[14]這種療法似乎對神經性疼痛和缺血性疼痛的作用大於對傷害性疼痛的作用,但這並不常用於治療癌痛。[15]
腦深層刺激手術
[编辑]對大腦深層做持續電流刺激(腦深層刺激手術)- 在導水管周圍灰質和腦室周圍灰質(室周核(periventricular gray))針對傷害性疼痛,在內囊、視丘腹側後外側核、和視丘腹側後內側核針對神經性疼痛 - 對某些患者有相當好的結果,但整體結果因人而異,因而選出適合患者的甚為重要。一項針對17名頑固性癌痛患者採用此法的研究[16]發現其中13名已無疼痛,只有4名在做過干預後出院時,需要施用鴉片類鎮痛劑。幾乎全數(通常是在生命的最後幾週)都必須重新使用鴉片類藥物。[15]
腦下垂體切除術
[编辑]腦下垂體切除術是破壞腦下垂體,已成功用於治療轉移性乳癌和前列腺癌產生的疼痛。[14]
參見
[编辑]參考文獻
[编辑]- ^ DEFINITION OF SUBACUTE. RxList. [29 Noüember 2021]. (原始内容存档于2021-11-30).
- ^ The National Uniform Claims Committee. Specialty Designation for Interventional Pain Management- 09. (PDF). [15 April 2021]. (原始内容 (PDF)存档于2009-01-16).
- ^ Medicare Payment Advisory Commission. Report to the Congress: Paying for interventional pain services in ambulatory settings. Washington, DC: MedPAC. December 2001. (PDF). [15 April 2021]. (原始内容 (PDF)存档于2021-04-15).
- ^ 4.0 4.1 Winnie AP Preface. In: Interventional Pain Management SD Waldman and AP Winnie (eds) WB Saunders 1996.
- ^ 5.0 5.1 American Society of Interventional Pain Physicians (ASIPP.org) Website
- ^ Madan K. Raj, M.D.. www.painphysicianjournal.com. [27 June 2021]. (原始内容存档于2022-02-02).
- ^ Manchikanti, L.; Boswell, M. V.; Raj, P. P.; Racz, G. B. Evolution of interventional pain management. Pain Physician. 2003, 6 (4): 485–494. PMID 16871301.
- ^ Atlas of Interventional Pain Management 3rd ed. S.D. Waldman (ed) Elsevier Philadelphia 2010.
- ^ Hoskin PJ. Radiotherapy. In: Sykes N, Bennett MI & Yuan C-S. Clinical pain management: Cancer pain. 2nd ed. London: Hodder Arnold; 2008. ISBN 978-0-340-94007-5. p. 251–55.
- ^ 10.0 10.1 10.2 10.3 Atallah JN. Management of cancer pain. In: Vadivelu N, Urman RD, Hines RL. Essentials of pain management. New York: Springer; 2011. doi:10.1007/978-0-387-87579-8. ISBN 978-0-387-87578-1. p. 597–628.
- ^ Scott Fishman; Jane Ballantyne; James P. Rathmell. Bonica's Management of Pain. Lippincott Williams & Wilkins. January 2010: 1458 [15 August 2013]. ISBN 978-0-7817-6827-6. (原始内容存档于2013-12-31).
- ^ Williams JE. Nerve blocks: Chemical and physical neurolytic agents. In: Sykes N, Bennett MI & Yuan C-S. Clinical pain management: Cancer pain. 2nd ed. London: Hodder Arnold; 2008. ISBN 978-0-340-94007-5. p. 225–35.
- ^ 以神經外科手術治療慢性難治疼痛. 新光醫院. [28 June 2021]. (原始内容存档于2021-11-29).
- ^ 14.0 14.1 14.2 14.3 14.4 14.5 14.6 Cosgrove MA, Towns DK, Fanciullo GJ & Kaye AD. Interventional pain management. In: Vadivelu N, Urman RD, Hines RL. Essentials of pain management. New York: Springer; 2011. doi:10.1007/978-0-387-87579-8. ISBN 978-0-387-87578-1. p. 237–299.
- ^ 15.0 15.1 Johnson MI, Oxberry SG & Robb K. Stimulation-induced analgesia. In: Sykes N, Bennett MI & Yuan C-S. Clinical pain management: Cancer pain. 2nd ed. London: Hodder Arnold; 2008. ISBN 978-0-340-94007-5. p. 235–250.
- ^ Young RF & Brechner T. Electrical stimulation of the brain for relief of intractable pain due to cancer. Cancer. 1986;57:1266–72. doi:10.1002/1097-0142(19860315)57:6<1266::aid-cncr2820570634>3.0.co;2-q. PMID 3484665.
